Lymphologischer
Informationsdienst
rainer h. kraus
Informationsdienst
rainer h. kraus
- Startseite
- Aktuelles
- Veranstaltungen
- Selbsthilfegruppen
- Spezialisten für
Liposuktion beim Lipödem - Krankheitsbild, Diagnose
- Die täglichen Probleme, Häufigkeit
- Begleit- und Folgeerscheinungen
- Hintergrund-Informationen
- Das Lipo-Lymphödem
- Fibromyalgie
- Therapiemöglichkeiten, Abwägungen
- Die komplexe Physikalische Entstauungstherapie (KPE)
- Kontraindikationen für die KPE
- Kompressions-Versorgung
- Hautpflege beim Lipo-Lymphödem
- Dynamische Kompressions-
therapie (IPK / AIK) - Selbstbehandlung zur Verbesserung des Lymphabflusses
- Tiefenoszillation
- Verordnung von Manueller Lymphdrainage (MLD)
- Liste mit Lipödem-kompetenten Ärzten und Einrichtungen
- Stationäre Reha (Kur)
- Lymph-Kliniken
- Informationen für Ärzte
- Informationen für Therapeuten
- Methoden und ihre Besonderheiten
- Spezialisten für Liposuktion beim Lipödem
- Wer bezahlt die Liposuktion beim Lipödem?
- Liposuktion auf Kosten gesetzlicher Krankenkassen
- Rechtliche Informationen
- Ernährung, Körpergewicht
- Selbsthilfegruppen, Foren
- Links
- Kontakt, Impressum
- Datenschutz
Das Lipödem
Konservative Therapie
Operative Therapie (Liposuktion)
Nützliche Informationen
Alles über das Lipödem
Ein Ratgeber für Frauen, Ärzte und Therapeuten
Liposuktion – Methoden und ihre Besonderheiten
Vorbemerkungen
Einige Tausend Ärzte in Deutschland bieten Fettabsaugungen an. Derzeit werden pro Jahr rund 250.000 dieser Eingriffe – meist aus kosmetischen Gründen – durchgeführt. Doch zur Behandlung des Lipödems sind die üblicherweise eingesetzten Methoden der Fettabsaugung nicht geeignet! Hier ist die Gefahr, Lymphgefäße zu verletzen und damit ein Lipo-Lymphödem zu erzeugen, extrem hoch.Nähere Informationen hierzu finden Sie unter Die besonderen Anforderungen an die Liposuktion des Lipödems. Das Verzeichnis Spezialisten für Liposuktion beim Lipödem im Lipödemportal enthält ausschließlich Ärzte, die Lipödemen auf lymphgefäß-schonende Weise absaugen.
Der Name „Liposuktion“ kommt von griechisch: lipos = Fett und lateinisch: suctio = saugen, absaugen. Manche Mediziner verwenden dafür auch den Begriff „Lipoaspiration“ (lateinisch aspirāre = ansaugen). Bei der Fettabsaugung des Lipödems wird das krankhaft vermehrte Fettgewebe operativ entfernt. Dieser Eingriff kann
- die Wasseransammlungen und somit die Schmerzhaftigkeit verringern oder sogar völlig beseitigen,
- die Hämatom-Neigung verringern,
- die Häufigkeit von Manueller Lymphdrainage (MLD) und des Tragens von Kompressionsstrümpfen reduzieren bzw. diese Maßnahmen gänzlich überflüssig machen,
- tiefe Hautfalten (z.B. unter Fettlappen) beseitigen, in denen Mazerationen (Aufweichung der Haut durch ständige Feuchtigkeit) und als Folge dessen Infektionen entstehen können,
- Entzündungen, die durch das Aneinanderreiben von Fettmassen an der Innenseite der Beine entstehen können, verhindern,
- ein durch Fettmassen an der Innenseite der Beine gestörtes Gangbild korrigieren und somit Gelenkschäden (Gonarthrose etc.) vorbeugen,
- dem Entstehen eines Lipo-Lymphödems vorbeugen,
- die unproportionierte Körperform normalisieren und dadurch
- psychische Belastungen lindern oder beseitigen.
- .alles in allem: die Lebensqualität verbessern.
Also kann auch nach der Liposuktion eine gewisse Neigung zu Flüssigkeitseinlagerungen und somit Schmerzen bestehen. Diese ist individuell aber sehr unterschiedlich. Die Skala geht von „völliger Schmerzfreiheit“ über „deutlich geringere Schmerzen als vor der Liposuktion“ bis hin zu „unveränderte Schmerzhaftigkeit“. Letzteres ist jedoch sehr selten.
Da die Ursachen des Lipödems nicht bekannt sind, kann ein Wiederauftreten des Lipödems nach der Liposuktion nicht mit absoluter Gewissheit ausgeschlossen werden. Die Beobachtungszeiten (seit 1987, Jeffrey A. Klein) sind dafür noch zu kurz. Doch mehrere Untersuchungen, die seit der Einführung der Tumeszenz-Lokalanästhesie (TLA) durchgeführt wurden, ergaben keine belastbaren Hinweise darauf. Die bei der Liposuktion entfernten Fettzellen des Lipödems können sich nicht neu bilden. Allenfalls können die verbliebenen Lipödem-Zellen eine Zunahme des Fettgewebes bewirken. Doch deren Zahl ist so gering, dass deren Vermehrung – sofern sie stattfindet – nach bisherigen Erfahrungen äußerst langsam vor sich geht. Dann könnte nach mehreren (8, 12 oder mehr) Jahren eine zweite Liposuktion erwogen werden, was bisher aber nur in ganz wenigen Fällen gemacht wurde.
Die durch die Fettabsaugung erzielten Verbesserungen der Beschwerden sind unabhängig vom Alter der Betroffenen. Die besten Ergebnisse sind bei Lipödemen der Stadien I und II zu erzielen. Dagegen empfinden Patientinnen mit besonders ausgeprägten Lipödemen (Stadium II und III) die Verbesserung durch die Liposuktion subjektiv als deutlicher als solche mit einem Lipödem im Stadium I.
Die durch die Liposuktion verbesserte Lebensqualität kann auf Dauer aber nur durch eine Lebensweise mit vernünftiger Ernährung und ausreichend Bewegung aufrechterhalten werden!
Die zur Absaugung des Lipödems geeigneten Techniken
In Deutschland werden derzeit pro Jahr rund 250.000 Fettabsaugungen durchgeführt. Für diesen lukrativen Markt sind mehrere unterschiedliche Techniken entwickelt worden. Aufgrund der beim Lipödem meist großen abzusaugenden Fettmengen haben sich zur Absaugung des Lipödems letztendlich nur drei Methoden durchgesetzt:- Tumeszenz-Lokalanästhesie (TLA)
- Wasserstrahl-assistierte Liposuktion (WAL) unter Narkose
- Wasserstrahl-assistierte Liposuktion (WAL) in lokaler Betäubung
Für die Liposuktion beim Lipödem kommen folgende Areale in Betracht:
- Beine außen von der Hüfte bis zum Fußgelenk
- Arme von der Schulter bis zum Unterarm
- Beine innen von der Leiste bis zum Fußgelenk
Vorbereitende Maßnahmen
Wenn Sie mit dem Gedanken spielen, Ihr Lipödem absaugen zu lassen, müssen Sie sich als erstes möglichst gut über alle Aspekte dieses Eingriffs informieren. Zu diesem Zweck wurde das Lipödemportal eingerichtet. Anhand der hier gegebenen Informationen dürfte in den meisten Fällen eine Vorauswahl der infrage kommenden Ärzte möglich sein. Dann sollten Sie mit den infrage kommenden Ärzten Kontakt aufnehmen, um detaillierte Informationen zu erhalten.Wir empfehlen dringend, mindestens zwei Ärzte zu konsultieren. Denn es ist sehr wichtig, dass zwischen Ihnen und Ihrem behandelnden Arzt auch „die Chemie stimmt“.
Als nächstes müssen Sie und der Arzt Ihrer Wahl in einem ausführlichen Beratungsgespräch gemeinsam alle relevanten Fragen sowie die möglichen Perspektiven klären. Dabei muss er Sie über die Risiken und Nebenwirkungen informieren. Ebenso muss er Sie deutlich darauf hinweisen, dass Sie post-operativ einige Zeit lang konsequent eine Kompressions-Versorgung zu tragen haben. Besteht dann noch die Entscheidung für die Liposuktion und fällt Ihre endgültige Wahl auf diesen Arzt, ist eine sorgfältige klinische Untersuchung notwendig.
Dafür muss sich der Arzt Zeit für eine gründliche Erhebung der Krankheitsgeschichte (Anamnese) nehmen, Ihren ganzen Körper (nur mit BH und Slip bekleidet) in aller Ruhe betrachten (Inspektion) und das Gewebe durch sorgfältiges Befühlen (Palpation) untersuchen. Er benötigt auch ein Blutbild und – falls der Eingriff unter Vollnarkose gemacht werden soll – ein EKG. In diesem Fall ist auch noch eine Untersuchung durch den Narkosearzt durchzuführen.
Ergänzend kann eine Ultraschall-Untersuchung der Venen sinnvoll sein, um eventuell bestehende Krampfadern zu erkennen. Diese müssten vor einer Liposuktion behandelt werden. In seltenen Fällen kann eine erweiterte diagnostische Untersuchung angezeigt sein. Falls etwa ein Verdacht auf eine bestehende latente Lymphabflussschwäche vorliegt, sollte eine Lymphszintigraphie (nach standardisierten Bedingungen nach Brauer!) durchgeführt werden, um diese auszuschließen.
Gründe, die gegen eine Liposuktion des Lipödems sprechen (Kontraindikationen)
- übertriebene Erwartungshaltung der Patientin
- Schwangerschaft
- bekannte Allergie gegen Inhaltsstoffe der Anästhetika
- zu hohes OP-Risiko gemäß ASA-Klassifikation (American Society of Anesthesiologists), muss vom Arzt sorgfältig abgeklärt werden
- ausgeprägte Herz-Lungen-Erkrankungen
- Leber- und Nierenschäden
- Pannikulitiden (generalisierte Entzündung des Fettgewebes)
- Glukose-6-Phoshat-Dehydrogenase-Mangel (selten, kommt eher bei Südländern vor)
- bekannte Krampfneigung
- bekannte Thromboseneigung
- Einnahme gerinnungshemmender Medikamente
- generalisierte Adipositas*
- Körpergewicht über 120 kg (kann individuell variieren)*
- Patientin hat sehr schlaffe Haut*
Bestehendes Lymphödem: Viele konservative Lymphologen vertreten die Ansicht, dass bei einem bestehenden Lymphödem an der betroffenen Gliedmaße keine Liposuktion durchgeführt werden darf (Kontraindikation). Diese Ansicht wurde bereits 1998 durch den schwedischen Chirurgen Håkan Brorson widerlegt. Durch die Absaugung von stark vermehrtem, fibrotisch verändertem (verhärtetem) Gewebe kann die betroffene Gliedmaße verschlankt, seine Funktionsfähigkeit verbessert und die sichtbare Stigmatisierung verringert werden. Doch der OP folgt immer eine lebenslange, von wenigen Ausnahmen abgesehen, sehr strenge Kompressionstherapie. Hier können Entscheidungen nur nach sorgfältiger Klärung aller individuellen Sachverhalte gefällt werden.
Die Tumeszenz-Lokalanästhesie (TLA)
Schmerzausschaltung und Trennen des Fettzellen-Verbunds
Die TLA ist die am häufigsten und seit längster Zeit eingesetzte Technik zur Fettabsaugung. Hierbei handelt es sich um eine örtliche („lokale“) Schmerzausschaltung („Anästhesie“) während die Patientin wach und ansprechbar ist. „Tumescere“ bedeutet im Lateinischen „anschwellen“.
Vor der Absaugung werden durch kleine Einschnitte in der Haut etwa so viele Liter „Tumeszenzlösung“ in das Unterhautfettgewebe eingeleitet, wie Fett abgesaugt werden soll. Größere Flüssigkeitsmengen bergen das Risiko einer Blutverdünnung (Hämodilution) mit negativen Wirkungen auf den gesamten Blutkreislauf (Hämodynamik).
Plastikbeutel mit Tumeszenzlösung
Das in einer Verdünnung von 1 zu 1.000.000 zugesetzte Adrenalin (Epinephrin) zieht die Blutgefäße zusammen (Vasokonstriktion). Das reduziert die Durchblutung des Gewebes, wodurch seltener und weniger ausgeprägte Hämatome (Blutergüsse) infolge des Eingriffs entstehen. Durch die verengten Blutgefäße gelangt pro Zeiteinheit weniger Betäubungsmittel in den Blutkreislauf. Das verlängert die Dauer der lokalen Schmerzausschaltung und minimiert die toxische Belastung des Organismus.
Ein Zusatz von Bikarbonat verhindert ein „Brennen“ beim Einleiten der Tumeszenzflüssigkeit. Und Kortison reduziert entzündliche Reaktionen im Gewebe, was post-operativen Schwellungen und Schmerzen weitgehend vorbeugt. Triamcinolon stabilisiert den Kreislauf und wirkt euphorisierend (stimmungsaufhellend).
Für die TLA sind unterschiedliche Tumeszenzlösungen im Gebrauch, die jedoch alle auf Klein’s Formulation zurückgehen. Meist enthalten Sie entweder Lidocain oder Prilocain oder ein Gemisch aus beiden („Hamburger-Lösung“). Diese Wirkstoffe gelten als Lokalanästhetika mit mittlerer Wirkungsdauer (60–120 Minuten). Die praktischen Erfahrungen haben jedoch gezeigt, dass die Schmerzausschaltung bis zu 18 Stunden anhalten kann, weil das Adrenalin das Anästhetikum nur langsam aus dem OP-Areal abfließen lässt. Dadurch sind Schmerzen nach der Operation selten ein Problem.
Lidocain ist weltweit das mit Abstand meistverwendete Lokalanästhetikum. In Deutschland wird stattdessen aber meist Prilocain verwendet. Es hat den Vorteil einer sehr geringen Toxizität, weshalb es auch bei Patienten in höherem Alter bzw. mit eingeschränkter Gesundheit zum Einsatz kommen kann. Eventuelle Nachteile des Prilocain (Methämoglobinbildung, die zu peripheren Sauerstoffmangel, Kopfschmerzen, bläuliche Verfärbung der Haut etc. führen kann) können durch die Kombination aus Prilocain und Lidocain, durch sorgfältige individuelle Festlegung der Dosierung und der Menge der infiltrierten Tumeszenzlösung in aller Regel vermieden werden. Prilocain ermöglicht die Infiltration wesentlich größere Mengen von Tumeszenzflüssigkeit als Lidocain.
Von diesen örtlich wirkenden Betäubungsmitteln werden pro Kilogramm Körpergewicht üblicherweise 35 Milligramm verabreicht, unter entsprechenden Überwachungs- und Behandlungsmöglichkeiten kann die Dosis auf 55 und mehr Milligramm pro Kilogramm Körpergewicht gesteigert werden. Menge und Zusammensetzung der Tumeszenzflüssigkeit bestimmt der Operateur aufgrund seiner Erfahrung in Abhängigkeit von Gewicht, Größe und Alter der Patientin, eventuellen Begleiterkrankungen sowie dem angestrebten OP-Ergebnis.
Neben der Schmerzausschaltung bewirkt die Tumeszenzlösung auch eine „Auflösung“ des Fettgewebes („suprafasziale Hydrodissektion“). Die Flüssigkeit dringt entlang der bindegewebigen Scheidewände (Septen) zwischen den Fettläppchen (Lobuli) in das Gewebe ein. Die Fettläppchen saugen sich voll und ihre Fettzellen lösen sich voneinander. Der hohe Druck im Gewebe und Diffusionskräfte erzeugen ein homogenes, gel-artiges Gemisch aus Fett und Flüssigkeit, das mit einer hohlen Sonde (Kanüle) aus dem Gewebe abgesaugt werden kann.
Vorbereitung des Eingriffs
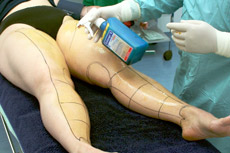
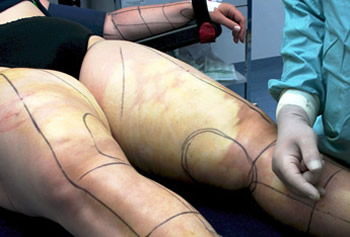
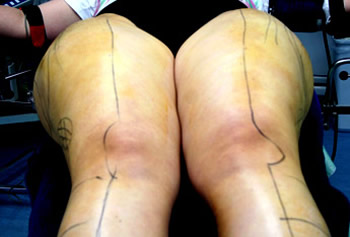
Als Erstes wird der Zustand der Patientin fotografisch dokumentiert. Dann markiert der Operateur mit einem wasserfesten Filzstift die Stellen, die er behandeln wird. Die Patientin steht dabei aufrecht, da der Operateur nur unter dem Einfluss der Schwerkraft und der natürlichen Muskelspannung die angestrebte Formgebung planen kann. Während des Absaugens wird sich der Operateur an den Markierungen orientieren, da die natürlichen Konturen aufgrund der starken Anschwellung (Tumeszenz) nicht sichtbar sind. Während der Markierung kann und soll die Patientin ihre Wünsche äußern. Darum sollen ihr zuvor keinerlei Medikament zur Beruhigung verabreicht werden.
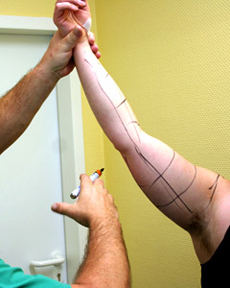
Markierung der Arme
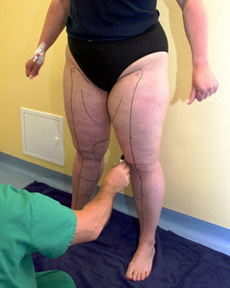
Markierung der Beine
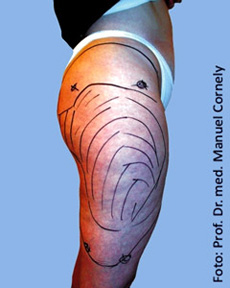
Fertige Markierung
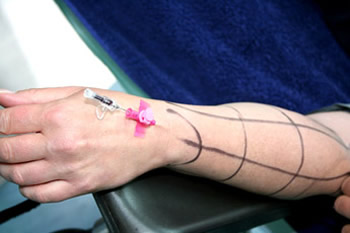
Verweilkanüle zur Einleitung von Medikamenten
Die Sedierung soll so gering wie möglich, doch so stark wie nötig dosiert werden. Denn die Patientin soll wach sein, doch auch hinreichend entspannt und schmerzfrei. Die Dosierung muss in jedem Fall so gering gehalten werden, dass eine kritische Überlagerung mit dem Lokalanästhetikum ausgeschlossen ist. Auch darf die Sedierung eventuell auftretende Warnzeichen auf eine toxische Reaktion des Zentralnervensystems (kommt sehr selten vor) nicht verschleiern.
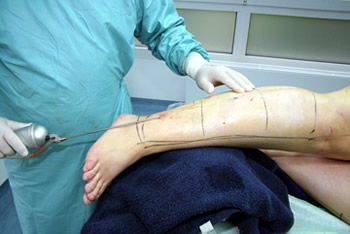
Anschließend werden die zu behandelnden Areale desinfiziert (gelbe Färbung der Haut) und die Einstichstellen vorbetäubt. Dann wird die Tumeszenzflüssigkeit mit einer oder einigen dünnen Kanüle(n) durch 5-10 mm lange Hauteinschnitte langsam in das Unterhautfettgewebe eingeleitet („infiltriert“). Da, um Schmerzen zu vermeiden, pro Minute meist weniger als 100 cm3 infiltriert werden, dauert das Einleiten – je nach geplanter Absaugmenge – zwischen 30 und 90 Minuten.
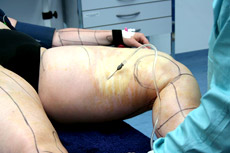
Desinfektion des OP-Gebiets
(gelbe Färbung)
Infiltration von Tumeszenzlösung am Oberschenkel
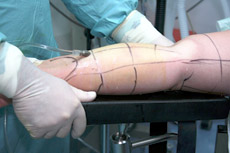
Infiltration von Tumeszenzlösung am Unterarm
Um eine Auskühlung der Patientin zu vermeiden und eine schnellere und effektivere Schmerzausschaltung zu fördern, wird die Tumeszenzlösung vor der Infiltration auf Körpertemperatur oder etwas darüber erwärmt. Durch Muskelzittern würde nämlich der Sauerstoffverbrauch im Gewebe erhöht werden, was sich ungünstig auf den post-operativen Heilungsverlauf auswirken könnte.
Während der Infiltration kontrolliert der Operateur mit seinen Händen den Spannungszustand (Turgor) der Haut und unterhält sich mit der Patientin. Das kontinuierliche Gespräch dient einerseits zur Kontrolle der Bewusstseinslage der Patientin, andererseits zur Ablenkung von den für sie ungewohnten Vorgängen.
Das infiltrierte Areal hebt sich durch die Anschwellung. Die vom Adrenalin verringerte Durchblutung führt zu einer Weißfärbung („Blanching-Effekt“) der Haut, die sich deutlich von der Umgebung abhebt. Die Patientin empfindet dabei ein leichtes Druck- oder Spannungsgefühl. Sobald sich das Gewebe prall-elastisch wie eine Wassermelone anfühlt, wird Infiltration beendet. Je nach Größe und Anzahl der zu behandelnden Regionen sowie der Dehnbarkeit der Haut werden zwei bis zehn Liter Tumeszenzlösung benötigt („super wet technique“).
Blanching-Effekt (Weißfärbung) durch Adrenalin
Die Oberschenkel sind prall gefüllt mit Tumeszenzlösung
Wärmedecke zum Schutz gegen Auskühlung während der Einwirkzeit
Die Fettabsaugung
Unmittelbar vor Beginn der OP überprüft der Arzt die Gleichmäßigkeit und die ausreichende Wirkung der Schmerzausschaltung (Analgesie). Da infolge der Schwerkraft ein Teil der Tumeszenzlösung in andere Körperpartien abfließt, ist oftmals eine Nachinfiltration in das OP-Gebiet notwendig, um den prall-elastischen Tumeszenz-Zustand sicherzustellen.
Die Patientin liegt auf dem OP-Tisch und ist während der ganzen Zeit wach und ansprechbar. Der Operateur bittet sie gelegentlich, ihre Lage zu verändern um die bestmögliche Position für die Führung der Absaugsonde zu erhalten. Da bei der TLA der Muskeltonus intakt ist – was bei der Narkose nicht der Fall ist – kann der erfahrene Operateur die Körperkonturen mit zunehmender Entleerung des Lipödems realistisch beurteilen. Auch kann sich die Patientin nach Beendigung der Absaugung aufrecht neben dem OP-Tisch hinstellen, damit der Operateur das Ergebnis begutachten und ggf. sofort Korrekturen vornehmen kann. Man geht davon aus, dass die Muskeltätigkeit bei Lageänderungen, Aufstehen und Umhergehen nach der OP das Thromboserisiko erheblich herabsetzen.
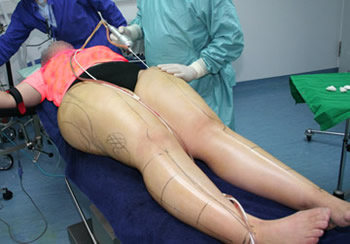
Patientin lagert auf dem OP-Tisch
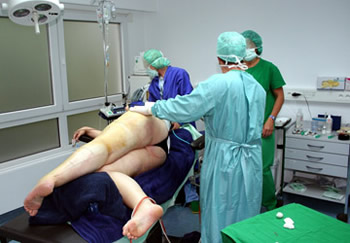
Patientin hat ihre Lage selbständig verändert
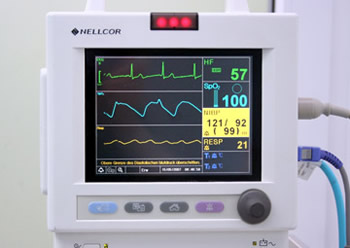
Monitor zur Überwachung der Vitalfunktionen

Verschiedene Absaugkanülen
Ein Motor im Handstück versetzt die Absaugsonde in Längsrichtung in eine Vibration von 4.000 bis 6.000 Schwingungen pro Minute („Vibrations-Liposuktion“). Da sich Bindegewebsstrukturen, Nerven, Blut- und Lymphgefäße träger als das flüssige Gemisch aus Fettzellen und Tumeszenzlösung verhalten, werden sie praktisch nicht angesaugt und bleiben weitgehend verschont. Dies reduziert die Gefahr von Komplikationen, begünstigt eine schnellere Heilung und bessere kosmetische Ergebnisse.
Der Operateur bewegt mit einer Hand die Kanüle pausenlos vor und zurück, um die Fettdepots möglichst gleichmäßig zu reduzieren. Würde der Operateur in der Bewegung einhalten, käme es an der Stelle zu einer übermäßigen Absaugung von Fett, was zur Bildung einer Delle führen könnte. Die andere Hand dient als „Führungs- und Kontrollhand“ zur Beurteilung des Operationsfortschritts. Die an der Kanüle seitlich angebrachten Absaug-Öffnungen müssen von der Haut weg gerichtet sein, um die unmittelbar unter der Haut gelegene Fettschicht und ihre Strukturen zu schonen. Das minimiert die Gefahr von Unregelmäßigkeiten der Hautoberfläche, unterstützt die natürliche Hautstraffung nach der OP und begünstigt somit ein ästhetisches Ergebnis des Eingriffs.
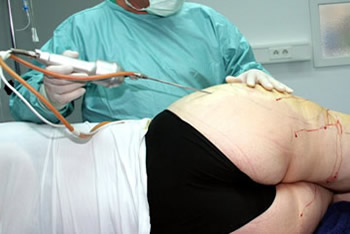
Kanüle wird mit einer Hand geführt
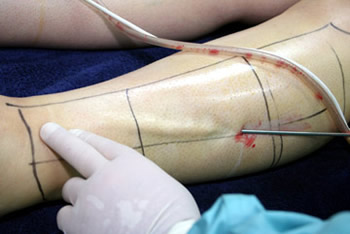
Führungs- und Kontrollhand
Die durch den Motor erzeugte Vibrationsenergie entlastet die Hand des Operateurs und wirkt somit ihrer Ermüdung und dem Nachlassen ihrer Feinmotorik entgegen. (Allerdings gibt es auch Operateure, die die Vibration als störend und ihr Feingefühl beeinträchtigend empfinden und deshalb ohne Vibration arbeiten.) Diese „power assisted liposuktion“ (PAL) ermöglicht die Absaugung größere Mengen pro Zeiteinheit. Dank der dadurch verkürzten Dauer des Eingriffs können Schmerzen reduziert und die Heilung beschleunigt werden. Dieser Vorzug der PAL ist insbesondere bei bestehenden Verhärtungen des Gewebes (Fibrosen etc.) sowie beim Absaugen bindegewebsreicher Areale sportlicher Patientinnen von großer Bedeutung. Immerhin kann die Liposuktion (nur die reine Absaugzeit!) eines großflächigen Lipödems ein bis zwei Stunden dauern.
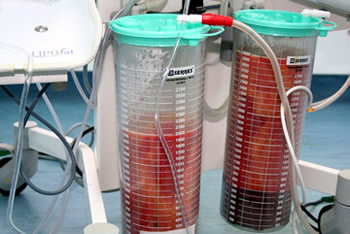
Aspirat: Das Fett (hellere Farbe) schwimmt auf der Tumeszenzlösung (dunkel)
Die abgesaugten Fettzellen können bei Bedarf mit einer Zentrifuge aus dem Aspirat isoliert werden und für kosmetische Zwecke (Eigenfett-Unterspritzung von Falten im Gesicht, Lippenformung etc.) verwendet werden (Liporecycling für Eigenfett-Transplantation). Das Fett kann auch tiefgefroren in der Klinik eingelagert und später als „Filler“ für eine Gesichtsverjüngung, Brustvergrößerung etc. verwendet werden.
Die Wasserstrahl-assistierte Liposuktion (WAL) unter Narkose
Das Prinzip der WAL kann anschaulich anhand dieses Bildes beschrieben werden: Ein Gärtner will einen Strauch mitsamt Wurzeln möglichst schonend ausgraben. Dazu spritzt er mit einem Schlauch einen scharfen Wasserstrahl gegen den Boden um den Strauch herum. Das Wasser spült das Erdreich weg und schließlich liegt das Wurzelwerk praktisch unbeschädigt frei.
WAL-Kanüle mit Spülflüssigkeit-Strahl
Als Spülflüssigkeit wird Tumeszenzlösung verwendet. Aufgrund der sehr kurzen Verweildauer der Flüssigkeit im Gewebe kann sich nur eine schwache Anästhesiewirkung entfalten. Diese kann zur Absaugung kleiner Fettmengen an weniger schmerzempfindlichen Körperstellen ausreichend sein. Doch beim Lipödem muss die WAL unter Vollnarkose (Allgemeinanästhesie) durchgeführt werden. In den letzten Jahren wurde eine WAL in lokaler Betäubung entwickelt (siehe unten).
Die Narkose hat ein Facharzt für Anästhesie mit einem genormten Narkosegerät (nach EN 740) durchzuführen. Er kontrolliert während der ganzen Narkosedauer die Vitalparameter (Herzfrequenz, Blutdruck, Atemfrequenz, Körpertemperatur, Blutsauerstoffgehalt etc.) und steht während der mit dem Operateur ständig in Blick- oder Rufkontakt. In Abhängigkeit vom Gesundheitszustand der Patientin müssen evtl. noch weitere Körperfunktionen überwacht werden. Diese Überwachung („Monitoring“) dient dazu, die Allgemeinanästhesie zu steuern und kritische Situationen zu erkennen. Sie ist unabdingbar, um die Sicherheit des Patienten zu gewährleisten.
Genau wie bei der TLA werden auch bei der WAL als Erstes der Zustand der Patientin fotografisch dokumentiert, die zu behandelnden Stellen mit Filzstift markiert und desinfiziert und anschließend die Einstichstellen vorbetäubt.
Die abzusaugenden Areale werden nicht zum Anschwellen gebracht. Dadurch hat der Operateur eine gute optische und haptische (mithilfe des Tastsinns der Hände) Kontrolle des Liposuktionsergebnisses. Das begünstigt gleichmäßige Absaugresultate. Diese Technik ist sehr schonend für Blut- und Lymphgefäße. Mit der WAL können größere Mengen Fett als mit der TLA abgesaugt werden, da hier keine großen Mengen Lokalanästhetikum infiltriert werden, die (bei großen Absaugmengen) zu einer toxischen Belastung des Organismus der Patientin führen können.
Da bei der WAL keine Einwirkzeit nötig ist, kann der Eingriff in wesentlich kürzerer Zeit als mit der TLA durchgeführt werden. Dieser Vorteil wird jedoch durch die Aufwachzeit aus der Narkose ganz oder teilweise wieder aufgehoben.
Die bei der WAL abgesaugten Fettzellen können aus dem Aspirat isoliert und für eine Transplantation an andere Körperstellen verwendet werden. Denn da die Fettzellen bei der WAL nicht durch Flüssigkeit aufquellen und dadurch zerstört werden, ist der größte Teil von ihnen wiederverwertbar. Die Methode, mit Eigenfett anderen Körperstelle zu mehr Volumen zu verhelfen heißt Lipofilling. Sie wird in der „Schönheitschirurgie“ zur Faltenbehandlung im Gesicht, für voluminöserer Lippen oder Brustvergrößerung und auch zur Behandlung von Narben.
Die Wasserstrahl-assistierte Liposuktion (WAL) in lokaler Betäubung
Eine sehr interessante Modifikation der WAL wurde vor allem durch Dr. Josef Stutz in Schwarzenbach am Wald und Bayreuth entwickelt. Diese kommt ohne Narkose (Allgemeinanästhesie) aus, indem vor der OP zur Schmerzausschaltung eine geringe Menge (1 bis 1,5 Liter) Tumeszenzlösung mit einem schnell-wirkenden Anästhetikum sowie Adrenalin (Epinephrin) in die zu behandelnden Areale eingeleitet („infiltriert“) wird. Dabei kommt es zu keiner Aufblähung (Tumeszenz) und es werden kritische Dosierungen der Lokalanästhesie vermieden. Da die Schmerzausschaltung bereits während der Infiltration einsetzt, ist keine zusätzliche Einwirkzeit notwendig und die Absaugung kann sofort beginnen.Sofern nicht zusätzliche eine Sedierung („Dämmerschlaf“) verabreicht wurde, kann die Patientin nach der OP selbst mit dem Auto nachhause fahren. Ein weiterer Vorteil ist die schnelle Rückkehr in den Alltag, da die geringe Menge Tumeszenzlösung bereits nach 24 Stunden ausgelaufen ist. Diese Methode nützt die Vorteile von TLA und WAL und vermeidet deren Nachteile.
Nach der Absaugung
Das in der Tumeszenzlösung enthaltene Adrenalin (Epinephrin) zieht die Blutgefäße zusammen. Dadurch verbleibt das Betäubungsmittel lange im operierten Gebiet und verhindert somit Schmerzen. Allenfalls wird eine Art „Muskelkater“ empfunden. Wenn die Wirkung des Adrenalins abklingt, gelangt Lokalanästhetikum in den Blutkreislauf. Die höchste Konzentration im Blutserum entwickelt sich häufig erst 12 Stunden und mehr nach der OP. Dann ist die Patientin einer gewissen Intoxikationsgefahr ausgesetzt. Daher sollte sie die ersten 24 Stunden nach der OP in der Obhut der behandelnden Praxis / Klinik verbringen.Folgende Ausführungen gelten sowohl für die Liposuktion in Tumeszenz-Lokalanästhesie (TLA) als auch die Wasserstrahl-assistierte Liposuktion (WAL). Der wesentliche Unterschied ist, dass bei der WAL aus den Haut-Einschnitten im Vergleich zur TLA nur relativ geringe Flüssigkeitsmengen auslaufen und das Auslaufen früher beendet ist.
Bei der Liposuktion entstehen im Gewebegrundsätzlich ausgedehnte Wundflächen, die Sekrete absondern. Deswegen sollen nach der Absaugung die kurzen Haut-Einschnitte nicht verschlossen, sondern mit Steri-Strips (Klammerpflaster) vor dem Eindringen von Keimen geschützt werden. Somit können die im Gewebe verbliebene Tumeszenzlösung und Wundsekrete ungehindert auslaufen. Das dauert bei der TLA bis zu 3 Tagen, bei der WAL geht es schneller. Die unvernähten Einschnitte verheilen praktisch spurlos.
Hinweis: Aus Gründen, die wir nicht herausfinden konnten, vernähen heute immer noch viele Operateure die Einschnitte am Ende der Absaugung. Nicht nur, dass (sofern keine selbstauflösbare Fäden verwendet wurden) die Fäden später entfernt werden müssen und sichtbare Narben zurückbleiben. Vielmehr halten wir das Zurückhalten von Tumeszenzflüssigkeit und Wundsekret im Gewebe für problematisch.
Das Auslaufen der leicht blutigen Flüssigkeit wird oft als etwas unangenehm empfunden, ist jedoch sehr wichtig, um die in der Lösung enthaltenen Medikamenten aus dem Körper zu evakuieren und Stauungen, die zu Entzündungen führen könnten, zu verhindern. Während dieser Zeit sollten Sie waschbare Bettwäsche und wasserundurchlässige Matratzenauflage verwenden und im Badezimmer einige Handtücher auf den Boden legen.
Kompressionstherapie: Zum Aufsaugen der Tumeszenzlösung werden Vliesverbände angelegt. Darüber kommt eine spezielle, individuell angemessene Kompressionswäsche, deren leichter Druck das Auslaufen der Flüssigkeit unterstützt und Nachblutungen sowie Flüssigkeitsansammlungen (Ödeme) in den durch die Absaugung entstandenen Hohlräumen zu verhindern hilft. Der Saugverband muss regelmäßig gewechselt werden. Beim Abnehmen der Kompressionsbekleidung zum Wechseln des Verbands sinkt der Blutdruck, was zu Schwindel oder gar Ohnmacht führen kann. Daher sollte die Patientin die ersten 24 Stunden nach der OP in der Obhut der behandelnden Praxis / Klinik verbringen. Zuhause sollte beim Abnehmen der Kompressionswäsche sicherheitshalber jemand anwesend sein.
Nachdem die Kompressionsbekleidung angelegt ist und die Patientin sich kräftig genug fühlt, sollte sie – ohne sich jedoch anzustrengen! – umhergehen. Da die Bewegung überschüssige Flüssigkeit aus dem Gewebe drainiert, klingen Schwellungen schneller ab, wird die Heilung beschleunigt und das Ergebnis verbessert. Auch beugt die Bewegung Thrombosen (gefährliche Blutgerinnsel in einem Blutgefäß) vor.
Zur Stabilisierung des Kreislaufs und zur Thrombose-Prophylaxe soll schon bald nach der OP möglichst viel (gut 3 Liter täglich) getrunken (keinesfalls Alkohol!) und eine leichte Kost eingenommen werden.
Die wichtigsten Aufgaben der Kompressionsbekleidung sind:
- die verschiedenen Gewebeschichten, zwischen denen durch die Absaugung Hohlräume entstanden sind, in engen Kontakt zu bringen, damit sie sich während des Heilungsprozesses an den richtigen Stellen verbinden können,
- die Zurückbildung und Straffung der nach der Absaugung "zu großen" Haut zu fördern ("Hautretraktion")
Besonders anfangs ist darauf zu achten, dass die Kompressionsbekleidung keine Falten wirft und keine Einschnürungen im Bereich der Kniekehle, der Leiste und der Taille verursacht (Lymphstau!). Ebenso sollte sie im Schritt ganz nach oben gezogen werden, um auch hier Einschnürungen zu vermeiden.
Da aufgrund postoperativer Entzündungsreaktionen kurzfristig eine vermehrte Schwellneigung auftritt, sollte die Manuelle Lymphdrainage (MLD) bereits wenige Tage nach dem Eingriff begonnen beziehungsweise weitergeführt werden. Das Ergebnis einer Liposuktion des Lipödems lässt sich erst nach 6 bis 18 Monate erkennen. Im Interesse eines dauerhaft guten Ergebnisses der Liposuktion sollten post-operativ in bestimmten Abständen Untersuchungen durchgeführt werden.
Nebenwirkung der Liposuktion, Komplikationen und deren Behandlung
Die operative Entfernung von Fettzellen aus dem Gewebeverbund stellt eine Verletzung dar. Es kommt zu Blutverlusten, die sich in das Gewebe ergießen und äußerlich als Blutergüsse (Hämatome) in Erscheinung treten. Diese werden in der Regel innerhalb einigen Tagen auf natürlichem Weg abgebaut.Auch entstehen Wundflächen, die sich über das gesamte abgesaugte Areal erstrecken und entsprechende Entzündungsvorgänge auslösen können. Darum kann prophylaktisch ein orales Antibiotikum angezeigt sein. Bei auftretenden Schmerzen können mit Schmerzmittel mit antientzündlicher und abschwellender Wirkung eingenommen werden.
Erfahrungsgemäß kommt es nach der Operation zu Schwellungen. Diese sind in der Regel harmlos und klingen innerhalb weniger Tage folgenlos ab. Da auch ein gewisses Thrombose-Risiko besteht, kann während der ersten fünf Tage nach der OP jeweils abends eine Heparinspritze verabreicht werden. Aufgrund von narbig bedingten Verhärtungen im Unterhautgewebe im operierten Bereich kommt es häufig zu Missempfindungen wie Taubheitsgefühl, Kribbeln etc. Das ist völlig unbedenklich und verschwindet innerhalb einiger Wochen von alleine.
In Abhängigkeit von der Volumenreduzierung und der individuellen Hautelastizität können Hautüberschüsse verbleiben. Es liegt im Ermessen der Patientin, diese zu akzeptieren oder mit Hilfe einer Straffungsoperation beseitigen zu lassen.
Kann der bei der Liposuktion entstehende Blutverlust gefährlich sein?
Wie bei jedem operativen Eingriff kommt es auch bei der Liposuktion zu einem Blutverlust. Dieser wird in der Literatur – je nach Autor – in einer Größenordnung von 1 bis 12 cm3 pro Liter Aspirat (abgesaugte Menge) beziffert. Doch hierbei werden nicht die Blutverluste berücksichtigt, die sich in das Gewebe ergießen. Bei den meisten „Schönheitsoperationen“ (Pölsterchen, Doppelkinn, Hängebacken etc.), wo relativ geringe Mengen abgesaugt werden, kann der Blutverlust vernachlässigt werden. Doch wie steht es bei der Absaugung eines Lipödems, wo teilweise mehrere Liter Fettgewebe entfernt werden?Jeder Blutverlust vermindert die im Körper zirkulierende Blutmenge. Unterhalb eines kritischen Wertes kommt es zu einem „hypovolämischen Schock“. Eine US-amerikanische Studie (A.E. Mangubat, C. Harbke) kommt zu dem Ergebnis, dass das Risiko eines hypovolämischen Schocks infolge einer Liposuktion vom Gewicht der Patientin, der Dauer des Eingriffs (reine Absaug-Zeit) sowie der abgesaugten Fettmenge (nicht des gesamten Aspirats) abhängig ist. Das Risiko ist umso größer, je leichter die Patientin ist, je mehr Fett abgesaugt wird und je länger der Eingriff dauert. Genauere Ergebnisse erfordern weitere klinische Studien.
Ein Schock (Stadium 1) tritt auf, wenn der Blutverlust 15 Prozent der Gesamtblutmenge ausmacht. Das wären durchschnittlich 750 cm3. Es hat sich aber gezeigt, dass in der Liposuktion erfahrene, sorgfältig abwägende und arbeitende Operateure die relativen Blutverluste selbst bei großen Absaugvolumina zuverlässig und deutlich unterhalb dieser Menge halten.
Die besonderen Anforderungen an die Liposuktion des Lipödems
Am Anfang dieser Seite haben wir darauf hingewiesen, dass die üblicherweise eingesetzten Methoden der Fettabsaugung nicht zur Behandlung des Lipödems geeignet sind. Das hat hauptsächlich zwei Gründe:Der eine ist, dass man bei der kosmetischen Liposuktion nicht bloß Fettgewebe entfernt sondern gleichzeitig die Körperform modelliert. Pierre-Francois Fournier, der große Pionier der Liposuktion, sagte, dass eine gute Liposuktion nicht durch das bestimmt wird, was herausgesaugt wird, sondern durch das war zurückbleibt („what you take is not as important as what you leave behind”). Er meinte damit die „Liposkulptur“, die möglichst schöne Modellierung des Körpers.
Doch bei der Liposuktion zur Behandlung des Lipödems muss das krankhafte Fettgewebe möglichst vollständig entfernt werden um ein Fortschreiten der Erkrankung zu verhindern. Denn verbliebenes Lipödem-Fettgewebe könnte zu einer örtlichen Schmerzhaftigkeit führen. Allenfalls kann ein gewisses Minimum an Fettgewebe verbleiben, etwa zum Schutz von Knochenhaut an bestimmten Stellen oder um kein skelettartiges Aussehen entstehen zu lassen. Die Erfahrung zeigt, dass eine sehr geringe Menge des Lipödem-Fettgewebes toleriert werden kann, da es sich in nur kaum nennenswerten Maß vermehrt.
Die Absaugkanüle muss "achsengerecht" (parallel zu der Gliedmaßen-Achse) geführt werden

Das "ventromediale Bündel" wird auch "Flaschenhals des Lymphabflusses" genannt
Wir haben im Bild rechts auf das Bein von Michelangelos David die Lymphbahnen des Beins schematisch aufgezeichnet. Man sieht an der Innenseite des Knies, wie sich das „ventromediale Bündel“ bestehend aus 4 bis 6 Lymphkollektoren hier auf engstem Raum durch den „Flaschenhals des Lymphabflusses“ zwängt.
Das ventromediale Bündel ist für die Lymphdrainage der gesamten Haut unterhalb des Knies mit Ausnahme des äußeren Fußrandes zuständig. Aufgrund dieser anatomischen Besonderheit können Verletzungen der Lymphbahnen in diesem Bereich besonders ausgeprägte Lymphödeme hervorrufen. Deshalb muss hier die Liposuktion achsengerecht durchgeführt werden. Allenfalls an den Oberschenkel-Außenseiten und am Gesäß, die von der Lymphgefäß-Anatomie her nicht so sensibel wie die Beine und Arme sind, darf die Absaugkanüle auch etwas von der Achse abweichen.
Hierzu schreibt Prof. Wilfried Schmeller, ärztlicher Leiter der Hanse-Klinik (Fachklinik für Liposuktion in Lübeck): „Das früher beschriebene Risiko der Lymphgefäßschädigung durch die Liposuktion mit nachfolgendem Auftreten eines Lymphödems konnte bei Einsatz der neuen Methoden bisher weder experimentell noch klinisch beobachtet werden. Anatomische Untersuchungen nach Absaugung in Längsrichtung der Extremitäten konnten keine Schädigungen epifaszialer Lymphgefäße nachweisen.“
Alle unter Spezialisten für Liposuktion beim Lipödem verzeichneten Ärzte haben versichert, bei der Liposuktion des Lipödems die Absaugkanüle ausschließlich oberhalb der Muskelfaszie und parallel zu den Extremitäten-Achsen („achsengerecht“) zu führen und einige andere Kriterien einzuhalten.
Sicherheits-Standards / Absaugung großer Fettmengen / Megaliposuktion

Das Fett (hellere Farbe) schwimmt auf der Tumeszenzlösung (dunkel)
Derartig massive Fettabsaugung sind möglich, sofern bestimmte Kriterien (Anzahl der zu behandelnden Körperbereiche, Verhältnis der entfernten Fettmenge zum Körpergewicht, Verhältnis der operierten Körperflächen zur gesamten Körperoberfläche) beachtet werden und die Schmerzausschaltung entweder nur in Lokalanästhesie, oder lokaler Anästhesie plus intravenöser Sedierung, oder in Vollnarkose geschieht. Grundsätzlich abzulehnen ist eine Kombination aus Narkose und Lokalanästhesie! Alle bisher beschriebenen Todesfälle traten in Kombination mit einer Allgemeinanästhesie (Narkose) auf.
Generell gilt, dass die OP-Risiken und die Belastungen für den Organismus mit einer Zunahme der bei einer OP abzusaugenden Fettmenge ansteigen. Auch wenn größere Mengen möglich sind, soll pro Sitzung die international festgelegte Obergrenze von 5 Liter Aspirat eingehalten werden. Falls verschiedene Körperregionen (Oberschenkel innen, Oberschenkel außen, Arme etc.) einer Liposuktion unterzogen werden sollen, kann dies mit 4 bis 6 Wochen abstand geschehen. Größere Fettabsaugungen an derselben Körperregion können auf wiederholte Sitzungen verteilt werden, zwischen denen ein Abstand von mindestens 6 bis 12 Monate einzuhalten ist. Durch die Aufteilung der Absaugung auf mehrere Sitzungen (mit je maximal 5 Liter) können selbst erhebliche Mengen (Cornely berichtet von einem Fall mit 26,5 Litern) sicher abgesaugt werden.
Offensichtlich gehört es zum Wesen des Menschen, Grenzen auszuloten oder gar zu überschreiten. So auch bei der Liposuktion. Anfangs galten 2,5 Liter abgesaugtes Fett als Obergrenze. Mit zunehmender Entwicklung der Methoden und der technischen Ausrüstung wanderte dieses Limit kontinuierlich nach oben. So saugte Pierre-Francois Fournier bereits 1994 an den Beines eines Patienten auf zwei Sitzungen (im Abstand von einem halben Jahr) insgesamt 8 Liter ab. Peren, Ghomez und Guerrero-Santos führten zwischen 1994 und 1997 an 120 Patienten „Megaliposuktionen“ von bis zu 20 Litern (!) durch. Und das ohne Bluttransfusion und ohne dass größere Komplikationen eintraten.
Diese Entwicklung mag grotesk erscheinen, doch sie demonstriert in Wirklichkeit, zu einem welch sicheren Verfahren die Liposuktion entwickelt wurde. Zwar steigen die Risiken mit der Absaugmenge, doch die Risiken können immer besser beherrscht werden. Fazit: Je größere Absaugmengen sicher beherrscht werden, desto risikoloser lassen sich „normale“ Fettmengen absaugen.
Liposuktion des Lipödems – Zusammenfassung
Die Liposuktion in TLA mit dünnen vibrierenden Kanülen als auch die Wasserstrahl-assistierte Liposuktion (WAL) sind – sofern die international etablierten Leitlinien beachtet und die Absaugkanülen parallel zu den Lymphgefäßen geführt werden – sehr sichere, komplikationsarme und effektive Methoden zur Behandlung des Lipödems. Damit können körperliche Funktionen der Patientin wieder hergestellt, die erhöhte Schmerzempfindlichkeit und Schwellneigung verringert, Folgeerkrankungen (Gelenkschäden etc.) vermieden sowie das Aussehen als auch die Lebensqualität verbessert werden.Die Hersteller der technischen Ausrüstungen für die Liposuktion wetteifern darum, wer das „beste“ Material hat. Und die absaugenden Ärzte preisen ihre jeweilige Methode an. Doch alle Experten auf dem Gebiet der Liposuktion sind sich darüber einig, dass nicht die Methode oder das Material die ausschlaggebenden Qualitätskriterien sind, sondern der Operateur. Zum Vergleich: Wenn sich jemand die Schuhe von Usain Bolt anzieht, wird er deshalb noch lange keinen Weltrekord laufen!
Aber nicht nur das manuelle Geschick des Operateurs ist von Bedeutung sondern auch, wie er die Behandlung in jedem Einzelfall individuell anhand der individuellen Befunde, der Persönlichkeit und den Zielvorstellungen der Patientin gestaltet.
Wer sein Doppelkinn oder „Schwimmreifen“ am Bauch absaugen lassen möchte, kann allein in Deutschland aus mehr als tausend einschlägig operierenden Ärzten auswählen. Doch wenn es um die operative Behandlung des Lipödems geht, wird die „Luft sehr dünn“. Relativ wenige Ärzte haben solide Kenntnisse des Lymphgefäßsystems und können Maßnahmen der Komplexe Physikalische Entstauungstherapie (KPE) wirklich bedarfsgerecht verordnen. Doch dieses lymphologische Know-how ist für Operateure unabdingbar, die Lipödeme absaugen wollen.
Seien Sie deshalb nicht erstaunt oder gar frustriert, wenn Ihnen ein Arzt, von dem Sie ihr Lipödem absaugen lassen wollen, erst einmal Manuelle Lymphdrainage (MLD) und das regelmäßige Tragen passender (!) Kompressionsstrümpfe empfiehlt. Im Gegenteil: Dann können Sie sicher sein, dass er sein Metier beherrscht und sie bei ihm in guten Händen sind.
Zwar benötigen viele Lipödem-Patientinnen nach der Liposuktion keine MLD und Kompressionsstrümpfe mehr. Doch andere werden diese Maßnahmen auch weiterhin brauchen, wenn auch in geringem Umfang. Und dann zeigt sich die Kunst des behandelnden Arztes, indem er für jede Patientin ein übergreifendes Therapiekonzept entwickelt, das so perfekt zu ihr passt wie ein Handschuh. Nur so können die angestrebten Behandlungsziele realisiert und eine gute Lebensqualität auf Dauer gewährleistet werden.